|
[ Cause of Glaucoma ]
|
|
緑内障の種類
|
一口に緑内障といっても、その原因となるものが眼のどの部位にあるかなどによって多くの種類に分類されています。それにより現れてくる症状にも多少の違いがあります。
「ICD-10(WHO:世界保健機構が設定した国際疾病分類の第10版)」の分類では、緑内障関係には全部で34もの病名がリストアップされています。
これらの分類は、眼の内部の構造的な区分、慢性か急性かなどの区分、原因が分かっているか分からないかの違い、眼圧が高いかどうかによる区分、他の疾患や外傷・薬物などによって誘因されたものかどうかの違いなど、非常に多くの要因に基づいて分類されています。先ず、そのような「ICD-10」による緑内障の病名を示しておきます。
| 偽緑内障 |
高眼圧症 |
視神経乳頭陥凹 |
開放隅角緑内障 |
偽落屑症候群 |
| 原発開放隅角緑内障 |
色素性緑内障 |
水晶体のう緑内障 |
正常眼圧緑内障 |
慢性開放隅角緑内障 |
| 慢性単性緑内障 |
悪性緑内障 |
急性閉塞隅角緑内障 |
急性緑内障発作 |
原発閉塞隅角緑内障 |
| 慢性閉塞隅角緑内障 |
外傷性隅角解離 |
外傷性緑内障 |
ポスナーシュロスマン症候群 |
| 急性炎症性緑内障 |
過分泌緑内障 |
血管新生緑内障 |
出血性緑内障 |
水晶体原性緑内障 |
| 水晶体融解緑内障 |
続発性緑内障 |
無水晶体性緑内障 |
溶血緑内障 |
ステロイド緑内障 |
| 薬物誘発性緑内障 |
医原性緑内障 |
混合型緑内障 |
原発性緑内障 |
緑内障 |
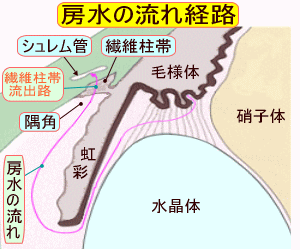
眼の虹彩(茶目)とまぶたの間で、眼の中の房水を繊維柱帯・シュレム管へと排出する出口を「隅角(ぐうかく)」と呼んでいます。隅角が標準的な状態に比して狭すぎることで発症する緑内障は「閉塞隅角緑内障」であり、広すぎて発症すれば「開放隅角緑内障」となります。
隅角の構造に異常があるが誘因が分からないものは、原因不明という意味で「原発性」という言葉を付けて、たとえば「原発性開放隅角緑内障」などと呼ばれます。また、症状が急性か慢性かによっても分類され、たとえば「慢性閉塞隅角緑内障」などと分類されています。
その他、何らかの外傷や疾患があって、それに引き続いて発症する緑内障は総称として「続発性緑内障」などと呼ばれています。たとえば、外傷が誘因となって発症するものは「外傷性緑内障」ですし、薬物の摂取が原因で発症すれば「薬物誘発性緑内障」となります。
このように、緑内障には非常に多くの病名種類があるのですが、特に重要なものは「閉塞隅角緑内障」「開放隅角緑内障」および「続発性緑内障」となります。また、「ICD-10」分類では明示されていないのですが、眼の隅角に先天的な異常がある型の緑内障があり、これは「発達緑内障」と呼ばれています。
すべての緑内障を解説するのは困難なので、このページでは、最も重要と考えられるいくつかの緑内障だけをご説明しています。
|
閉塞隅角緑内障の
原因と症状
|
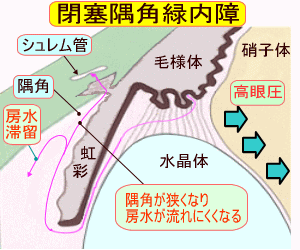
閉塞隅角緑内障は、左図で示すように隅角部分が極端に狭くなることで、房水がシュレム管に向かって流れにくくなり、眼内に滞留してしまう病気です。これにより眼圧が上昇してしまいます。
閉塞隅角緑内障には、その発症原因や症状の出方などによりいくつかの種類があります。
・原発閉塞隅角緑内障(閉塞隅角緑内障)
・急性閉塞隅角緑内障
・慢性閉塞隅角緑内障
・続発性閉塞隅角緑内障
|
|
原発閉塞隅角緑内障
|
特別な原因や誘因となるような全身疾患などがないのに発症する緑内障の中で、隅角が極端に狭くなることで、房水の排出が極度に阻害され、眼圧が上昇するタイプの緑内障が「原発閉塞隅角緑内障」です。
隅角が急激に閉塞するものと、隅角が部分的に詰るものとがあり、それぞれ「急性閉塞隅角緑内障」および「慢性閉塞隅角緑内障」と呼ばれています。
|
|
急性閉塞隅角緑内障
|
急性閉塞隅角緑内障は、最も古くから知られているタイプの緑内障で「急性閉塞隅角症」とか「原発性急性閉塞隅角緑内障」とも呼ばれています。
急性閉塞隅角緑内障は、比較的短期間の間に房水排出部である隅角が閉塞し、房水排出能力が急激に低下し、これに伴って眼圧が急激に上昇することで発症します。
このタイプの緑内障は、急いで暗い部屋に入り瞳孔が急激に開いたときなどに起こりやすく、突発的な激しい頭痛、目の痛み、腹痛、吐き気、虹視などの症状から始まります。急激な視力低下を招くこともあり、治療が遅れると一晩のうちに失明してしまう可能性があります。
通常、夜間から明け方に発症しやすく、主に中年以降の女性で遠視の方に好発するといわれます。
出現する激しい症状が脳疾患の発作に似ていることから、脳疾患と誤診されることもあり、注意を要します。
|
|
慢性閉塞隅角緑内障
|
房水排出部の隅角が部分的に閉塞している状態の緑内障であり、あまり自覚症状はありません。病状が進行してくると、徐々に視力障害や視野狭窄の症状が起きてきます。
軽症のうちは自覚症状がほとんど何もないため、自覚症状が現れるころには末期緑内障となっていることが多いので、危険な病気です。
|
|
続発性閉塞隅角緑内障
|
先行する何らかの目の病気や異常などがあり、それに引き続いて発症する緑内障です。これには「ぶどう膜炎続発緑内障」「角膜移植後緑内障」「小眼球症」および「悪性緑内障」などが知られています。
|
|
開放隅角緑内障の
原因と症状
|
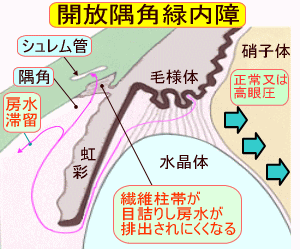
開放隅角緑内障は、左図で示すように隅角部分は正常な広さがあるのですが、隅角から房水が流れ込むべき繊維柱帯が目詰まりを起こし、房水の排出を阻害し房水が行き場を失って眼内に滞留、眼圧が上昇して発症する緑内障です。
開放隅角緑内障には、その発症原因や症状の出方などによりいくつかの種類があります。
・原発開放隅角緑内障
・正常眼圧緑内障
・続発性開放隅角緑内障
|
|
原発開放隅角緑内障
|
繊維柱帯の詰りのために房水が眼内に滞留し眼圧が上昇して、その圧力で視神経が障害される緑内障です。原発性開放隅角緑内障は、緑内障としては一番多いタイプで、緑内障全体の9割を占めています。
症状は慢性型閉塞隅角緑内障と同様で、ほとんど自覚症状はなく、病状が進行してくると、徐々に視力障害や視野狭窄の症状が起きてきます。
これも自覚症状が実感される頃には、末期的緑内障状態となることが多いので、注意が必要です。
|
|
正常眼圧緑内障
|
正常眼圧緑内障は、繊維柱帯の目詰まりが起こり房水が滞留するタイプでも、眼圧自体はほぼ正常範囲に保たれていて、しかも視神経が障害されるタイプの緑内障です。
正常眼圧緑内障は、視神経の血液循環が悪いために、眼圧がほとんど正常範囲であっても、視神経が障害されるのが原因ではないかと推定されています。
臨床的観点では、原発性開放隅角緑内障と正常眼圧緑内障は区別することなく、単に原発性開放隅角緑内障として治療されます。
|
|
続発性開放隅角緑内障
|
続発性開放隅角緑内障は、先行する何らかの目の病気などがあり、それに引き続いて発症する緑内障の総称です。
先行する病気や異常には「糖尿病」「白内障」「ブドウ膜炎」「ステロイド薬」「外傷」「偽落屑」および房水の出口である隅角に「先天異常」があることで発症する緑内障などが知られています。
糖尿病網膜症では、網膜症の進行により酸素が不足し、隅角に新生血管と呼ばれる新しい血管が延びてくることで眼圧が上昇するとされています。
白内障やブドウ膜炎では炎症を起こすことで眼圧が上昇し発祥する緑内障です。
ステロイド薬によるものは、ステロイドにより隅角の機能が低下して眼圧上昇を招き緑内障が発症します。
外傷性緑内障は、眼球を強く打撲した後に、繊維柱帯の機能が低下して眼圧が上昇し、発症する緑内障です。
偽落屑緑内障は、虹彩や水晶体、隅角などにフケ状の物体が沈着して発症する緑内障です。このタイプは高齢者に多くみられます。
|
|
|
発達緑内障の原因と症状
|
房水出口の隅角部に先天異常があっても緑内障は発症します。生れた直後から眼圧が高い場合、眼球自体が大きくなることがあり、拡大した角膜(黒目)の状態は「牛眼」と呼ばれます。
明るいところでは激しい羞明(眩しさ)や流涙の症状を呈することがあります。
また、隅角以外の先天異常を伴う発達緑内障もあります。
|
|
[ Diagnosis of Glaucoma ]
|
|
How to diagnose 診断方針
|
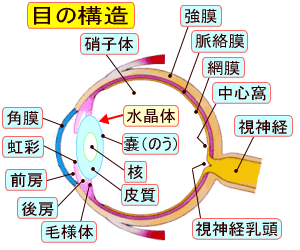
緑内障の検査は、眼の緑内障に関係する部位の検査を主体に行われます。実際の検査、診断で行われるのは「眼圧検査」「隅角検査」「眼底検査」「視野検査」および「視神経乳頭形状解析」などの検査です。これらの検査により緑内障を診断し、治療方針を定めたり、治療経過の良し悪しを判定します。
|
|
眼圧検査
|
眼圧に異常がでないような緑内障も含めて、どのようなタイプの緑内障でも、眼圧を下げることが治療的効果を発揮します。このため、眼圧検査は緑内障診断や治療に対しての最も基本的な検査となります。
人によっては、眼圧の日内変動や日間変動、季節変動が大きい場合もあるため、眼圧が低く測定されるのに治療の進行度合いが思わしくないときには、測定の日時をずらして行うこともあります。通院測定時以外の時間帯に何かの都合で眼圧が上昇しているかも知れないからです。
眼圧測定の検査機器には接触型と非接触型の二つの方式があります。
|
接触型
|
接触型眼圧測定では、眼の表面に直接計器を接触させて眼圧を測定しますので、測定精度は高くなります。測定においては麻酔薬をもちいて眼の表面を麻酔して行います。
よく使用される接触型眼圧測定器は、ゴールドマン眼圧計やパーキンス眼圧計、トノペンなどです。
|
|
非接触型
|
非接触型眼圧測定では、眼の表面に圧縮空気を吹きつけが行いますが、接触式に比べて測定精度はやや劣ります。圧縮空気吹付型の眼圧測定機器はノンコントノメーターと呼ばれます。
|
眼圧測定の測定精度では、人により多少の誤差がでることがあります。一般に厚い角膜を持つ人では、現実の眼圧より少しだけ高めの値が測定されます。また、レーシックなどの近視矯正手術などで角膜が薄くなっている人では、実際より少しだけ低い眼圧値となります。
また、角膜などの眼の病気がある場合に、正確な眼圧測定が困難となることも起こりえます。この場合の緑内障診断や治療の進行度把握は少々やっかいになります。
|
|
隅角検査
|
緑内障のタイプを診断するために、隅角検査を行います。眼の表面を麻酔して検査専用のコンタクトレンズを角膜の上に乗せて、房水の出口である隅角の状態を検査します。
測定項目は、隅角の開大度や形状の確認、色素沈着の有無、隅角後退の程度、新生血管の有無、虹彩前癒着の有無などの確認です。
|
|
眼底検査
|
緑内障は高い眼圧などのために、結局は視神経に障害が起こっている病気ですので、眼底検査は視神経の障害程度を判定するために行います。
視神経が眼球から脳に向かっての出口部である「視神経乳頭」には小さな窪みがあるのですが、緑内障ではこの大きさが拡大し「視神経乳頭陥凹拡大」と診断されます。
実際の眼底検査では、視神経乳頭陥凹の度合い、網膜神経線維層欠損の有無、乳頭出血の有無、乳頭周囲脈絡網膜萎縮などが調べられます。
|
|
視野検査
|
緑内障が進行すると、徐々に視野が狭まってきます。そのため、視野測定は緑内障の進行程度を判定するために非常に重要な検査です。
緑内障は初期段階では、中心から15~30度のビエルム領域と呼ばれる範囲に視野異常が初発しますが、この段階ではほとんど視野異常の自覚症状はありません。しかし、末期になると中心視野に異常が現れ、視力も急速に低下してしまいます。
視野測定には動的視野検査と静的視野検査の二つの方式があります。
|
動的視野検査
|
指標を外側から中心部に向けて移動させ、見えた位置を測定します。これをいろいろな方向から繰り返して、視野全体の形状を計測する方法です。定性的な検査方法です。
実際に使用される機器には、ゴールドマン視野計などがあります。
|
|
静的視野検査
|
異なる輝度の光を示して、光を感じる最小の輝度によりその位置の感度を測定する方法です。通常は緑内障が初発する中心視野30度で検査します。この方法は定量性があり、初期~中期緑内障の診断に有効です。
実際に使用される機器には、ハンフリー視野計やオクトパス視野計などがあります。
|
|
|
視神経乳頭形状解析
|
光干渉断層計を用いて、視神経乳頭や視神経線維層の形状解析を行い、緑内障の進行度合いを判定します。
|
|
緑内障の治療方針
|
現時点では、緑内障でいったん失われた視神経、視野を回復する方法はありません。従って現在の緑内障治療は、緑内障の症状の現在以上の進行を抑制することが基本です。どんな治療を行っても進行を止められない緑内障もありますが、多くの場合には進行を遅らせることは可能です。
そのために現在可能な医学的方法は、眼圧の低下でありこれが緑内障治療の基本目標となります。また、正常眼圧緑内障であっても眼圧を降下させることは有効な治療法とされています。
眼圧を降下させる方法としては「薬物療法」「レーザー療法」「外科手術」などがあります。視野欠損が軽度である発症初期には点眼薬などの薬物療法で経過をみる方法がとられますが、視野欠損が大きくなった段階では手術療法などが不可欠となります。
|
|
薬物療法
|
緑内障の薬物療法に使用される治療薬は、房水の排出を促進させるもの、房水の産生を減少させるものなどがあります。
薬物療法の基本は、主に眼圧を下げるための点眼薬の使用です。点眼薬には、さまざまな緑内障のタイプ・眼圧の程度・重症度などに対して効果を持つものが開発されています。
一種類の点眼薬で眼圧の降下が十分ではない場合には、複数の点眼薬を併用したり、内服薬を使用することもあります。しかし、内服薬は人により激しい副作用を招くこともあって服用できない場合もあります。
また、眼圧を一過性に降下させる必要がある場合には、点滴療法を行うこともあります。更に、視神経の保護のための薬剤・ビタミン剤なども使用されることがあります。
多くの緑内障にとって、薬物療法は最初に行うべき治療法ですが、これがあくまでも視野狭窄の進行を抑制するためのものであって、いったん失ってしまった視野を薬物療法によって回復させることはできません。
|
|
レーザー療法
|
レーザーを用いた緑内障の治療法には「レーザー虹彩切開術」および「レーザー線維柱帯形成術」という二つの方法があります。
|
レーザー虹彩切開術
|
レーザー光線を用いて虹彩(黒目)部に小さな孔を開けて、隅角が閉じてしまわないようにし、眼内の房水の流れを変える方法です。この方法では、多くの閉塞隅角緑内障の治療ができます。
レーザー虹彩切除術は、急性または慢性の閉塞隅角緑内障が発症した場合に、薬物療法と併行して、あるいは優先して採用されます。
|
|
レーザー線維柱帯形成術
|
二つ目のレーザー療法は、レーザー線維柱帯形成術と呼ばれる方法で、レーザー光線を繊維柱帯に照射し房水の排出を促進して眼圧を下げる治療法です。
この方法は、入院不要で行える利点があり、一部の開放隅角緑内障に対して一定の効果を発揮しますが、現実に眼圧が降下するのはこの療法を実施した人の70%くらいです。また、一時的に眼圧が低下しても、経時により効果が弱まります。
従って、この療法を採用するのは、外科手術をしたくない人、高齢のために点眼薬を忘れがちな人、あるいは薬物療法では副作用が出る人などに施されるのが普通です。
|
|
|
外科手術
|
薬物療法やレーザー治療法で十分な効果が発揮できなかった場合に最終的に行われるのが外科手術による治療です。
外科手術による治療の狙いは、大きくは房水を眼外に染み出しやすく細工する手術と、繊維柱帯を切開して房水が容易に排出できるようにする手術の二つです。
近年の緑内障の外科手術法は飛躍的に進歩していて多くの方法が開発され実用化されています。
外科手術を行うと症状の進行が停止しますが、長期的には角膜内皮細胞の減少という副作用・合併症がでることがあります。手術の数年後になって角膜混濁などの症状が現れ、角膜移植や角膜内皮移植が必要となることもあります。
|
線維柱帯切開術
(トラベクロトミー)
|
トラブクロトミーは、繊維柱帯を切り開き生理的房水流出路を回復させることを目的とした手術法です。眼圧上昇の主原因が繊維柱帯にある場合には確実な効果があり、緑内障はほぼ根治できます。
この手術は、早発型発達緑内障やステロイド緑内障、落屑緑内障、ぶどう膜炎続発緑内障、角膜移植後緑内障、および閉塞隅角緑内障などに効果があるとされ、手術後の合併症も少ないとされます。
|
|
線維柱帯切除術
(トラベクレクトミー)
|
トラベクレクトミーは、濾過手術とも呼ばれている手術法です。虹彩に小さな孔を開け、強膜への通路を作ってやり、房水が後房から眼球外(強膜外)へと排出するようにします。
この手術法は、首尾よく手術に成功した場合には、眼圧降下作用が大きく長期的に眼圧降下が維持されます。
しかし、手術直後の低眼圧症をはじめ、しばらく経ってからの濾過胞感染などの合併症がでることもある他、末期緑内障に対しては中心視野を喪失する危険性もあるとされます。
|
|
隅角癒着解離術
|
広い範囲に虹彩前癒着がある閉塞隅角緑内障に対して、虹彩癒着を剥離することで眼圧を下げる手術です。眼圧降下には限界があります。
|
|
観血的虹彩切除術
|
レーザー虹彩切開術が適応でないような原発閉塞隅角緑内障に対して行われる手術です。
|
|
毛様体破壊術
|
レーザー光線、もしくは冷凍凝固によって、房水を作る毛様体を破壊することで眼圧を下げる手術です。
|
|
前部硝子体切除術
|
悪性緑内障に対して行われる手術です。
|
|
|
緑内障の予防方法
|
緑内障の最大の予防方法は、早期発見・早期治療であることは間違いありません。少しでも緑内障になる可能性が感じられるなら、定期的な眼科検査がお勧めです。
緑内障は眼圧測定が基本ですが、これだけでは診断できないので、眼底検査や視野検査などもしておけば安心です。
緑内障は先天的原因でなるものや打撲などの外傷が原因でなるものなどもありますが、生活習慣も関係している場合が多いとされています。たとえば、眼精疲労、強度のストレス、運動不足、過剰な糖分摂取、ドロドロした血液などは危険因子となるので、生活習慣を見直す必要があります。
|